Mejor tratamiento para la Cistitis: ¿Por qué Urocran es el mejor tratamiento coadyuvante?
Mejor tratamiento para la Cistitis: ¿Por qué Urocran es el mejor tratamiento coadyuvante?
Introducción a la cistitis y sus síntomas
La cistitis es una infección del tracto urinario que afecta tanto a hombres como mujeres. La alta prevalencia de infecciones urinarias en mujeres se debe a factores de riesgo específicos como el uso de anticonceptivos y la recurrencia de cistitis. Los síntomas de la cistitis pueden incluir necesidad urgente y frecuente de orinar, dolor o ardor al orinar, y en algunos casos, sangre en la orina. Puede ser muy molesta y afectar la calidad de vida de quien la padece, especialmente si la persona la sufre crónicamente.
Existen diversos factores que pueden causar cistitis, como la actividad sexual, el uso de productos irritantes en la zona genital, y ciertas afecciones médicas. Las infecciones urinarias se clasifican según su ubicación y gravedad, y los factores de riesgo incluyen la anatomía y factores genéticos. Además, algunas personas son más propensas a padecer cistitis debido a su anatomía o a factores genéticos.
El tratamiento de la cistitis suele incluir el uso de antibióticos, pero en algunos casos, estos medicamentos pueden no ser suficientes para tratar la infección de manera efectiva. Es aquí donde Urocran entra en escena.
Causas de la infección
La infección urinaria, también conocida como cistitis, puede ser causada por varios factores. La bacteria Escherichia coli (E. coli) es la responsable de la mayoría de los casos de infección urinaria en mujeres sexualmente activas. Sin embargo, otras bacterias como Proteus, Klebsiella, Enterobacter, Citrobacter, Pseudomona, Serratia, Stafilococo Streptococo Faecalis y Stafilococo Saprofíticus también pueden causar infección urinaria.
Además de las bacterias, existen otros factores que pueden aumentar el riesgo de desarrollar una infección urinaria, como:
- Anormalidades en el tracto urinario
- Obstrucción del flujo de orina
- Inflamación de la vejiga
- Uso de ciertos medicamentos
- Diabetes
- Inmunosupresión
- Embarazo
- Menopausia
Es importante mencionar que la infección urinaria puede ser causada por otros microorganismos, como virus, hongos y parásitos, aunque esto es menos común. Conocer las causas y factores de riesgo es esencial para prevenir y tratar adecuadamente la cistitis.
¿Qué es Urocran y cómo funciona?
Urocran es un suplemento dietético especialmente formulado para prevenir y tratar la cistitis. Contiene una combinación única de ingredientes naturales que han demostrado ser eficaces en el alivio de los síntomas y en la prevención de futuros episodios.
Entre los principales ingredientes de Urocran se encuentran el extracto de arándano rojo (proantocianidinas), los probióticos y la D-Manosa, que son compuestos antioxidantes presentes en el arándano rojo. Estos ingredientes trabajan juntos para prevenir la adhesión de las bacterias a las paredes del tracto urinario, lo que reduce el riesgo de infección y permite que el cuerpo las elimine de manera natural.
Además, Urocran también contiene D-manosa, un azúcar natural que se encuentra en algunas frutas y que ha demostrado ser efectiva en el tratamiento y prevención de la cistitis. La D-manosa actúa impidiendo que las bacterias se adhieran a las paredes de las vías urinarias, lo que facilita su eliminación a través de la orina.
Para el diagnóstico de la cistitis, se recomienda realizar análisis de orina y cultivos de orina. Es importante realizar un urocultivo para determinar el tratamiento adecuado.
En casos más severos, pueden ser necesarios tratamientos adicionales como la cirugía o la terapia con medicamentos. En procedimientos como la cistoscopia, se utiliza un tubo especial para observar directamente el estado de la vejiga y la uretra.
Diagnóstico y tratamiento de la cistitis
El diagnóstico de la cistitis se realiza mediante un examen físico, análisis de orina y cultivos de orina. Estos métodos permiten identificar la presencia de bacterias y determinar el tipo específico de microorganismo causante de la infección. El tratamiento depende de la causa subyacente y de la gravedad de la infección. Los antibióticos son el tratamiento más común para la cistitis bacteriana, y el médico selecciona el tipo de antibiótico basado en el tipo de bacteria responsable de la infección y la resistencia bacteriana local.
En la mayoría de los casos, suele ser de gran ayuda beber suficiente agua, evitar el uso de ciertos productos de higiene y realizar cambios en el estilo de vida para facilitar la eliminación de la bacteria. En casos más complejos, se pueden requerir tratamientos adicionales, como la cirugía o la terapia con medicamentos.
Es importante mencionar que la cistitis intersticial es un trastorno urinario que puede causar dolor y frecuencia urinaria. El tratamiento para la cistitis intersticial puede incluir medicamentos orales, fisioterapia, estimulación nerviosa y cirugía. Cada paciente es único, y el tratamiento debe ser personalizado para abordar sus necesidades específicas.
Principales ventajas del uso de Urocran para el tratamiento de la cistitis
Algunas de las principales ventajas de utilizar Urocran son:
- Eficacia comprobada: Los ingredientes activos de Urocran han sido objeto de numerosos estudios científicos que han demostrado su eficacia en el tratamiento y prevención de la cistitis.
- Tratamiento natural: Urocran es un producto natural que no produce efectos secundarios ni contribuye a desarrollar la resistencia frente a los antibióticos.
- Fácil de usar: Viene en cápsulas fáciles de tomar y puede ser utilizado durante el tratamiento para la infección como para prevenir una reinfección.
- Seguro para todas las edades: Urocran es un producto seguro y eficaz para personas de todas las edades, incluidos niños y adultos.
- Mejora la calidad de vida: Al aliviar los síntomas de la cistitis y prevenir futuros episodios, Urocran mejora la calidad de vida de quienes lo usan. Es fundamental proporcionar información relevante y útil a los pacientes sobre su salud y tratamientos.

La ciencia detrás de la eficacia de Urocran
La eficacia de Urocran se basa en la acción sinérgica de sus ingredientes activos, que trabajan juntos para prevenir y tratar la cistitis. Los estudios científicos han demostrado que el PAC Tipo A es eficaz en la prevención de la cistitis, ya que sus compuestos antioxidantes, como las proantocianidinas, impiden la adhesión de las bacterias a las células del tracto urinario.
Además, la D-manosa presente en Urocran también ha demostrado ser efectiva en el tratamiento y prevención de la cistitis, ya que impide que las bacterias se adhieran a las células de las vías urinarias.
En conjunto, estos ingredientes hacen de Urocran una solución eficaz para el tratamiento de la cistitis.
¿Qué tener en cuenta al tomar Urocran?
Aunque Urocran es un tratamiento ideal para la cistitis, existen algunas precauciones que deben ser consideradas antes de usar este medicamento. No se debe usar Urocran en pacientes con alergia a la fosfomicina o a otros medicamentos de la misma clase. Además, no se recomienda su uso en pacientes con insuficiencia renal grave.
Se debe tener precaución al usar Urocran en pacientes con insuficiencia hepática, enfermedades cardiacas o enfermedades neurológicas. Es fundamental informar al médico sobre cualquier condición médica preexistente antes de comenzar el tratamiento con Urocran.
Es importante mencionar que Urocran puede interactuar con otros medicamentos, por lo que es crucial informar al médico sobre todos los medicamentos que se están tomando para evitar posibles interacciones y garantizar un tratamiento seguro y eficaz.
¿Cómo utilizar Urocran para obtener resultados óptimos?
Para obtener los mejores resultados con Urocran, se recomienda tomar una cápsula al día con agua. Para la prevención de la infección urinaria, se puede tomar de manera continua, mientras que para el tratamiento de la infección, se recomienda tomar Urocran durante al menos una semana.
Es importante seguir las instrucciones de uso y no exceder la dosis recomendada. Además, se recomienda beber suficiente agua para ayudar a eliminar las bacterias del tracto urinario cada vez que vamos al baño.
¿Por qué Urocran es una solución ideal para el tratamiento de la cistitis?
En conclusión, Urocran es una solución efectiva y natural para el tratamiento y prevención de la cistitis, con su combinación única de ingredientes naturales que han demostrado ser eficaces en la prevención de la infección y el alivio de los síntomas.
Además, Urocran es fácil de usar y seguro para su uso por personas de todas las edades. Con historias de éxito reales de usuarios satisfechos y recursos adicionales disponibles en línea, es la solución definitiva para quienes buscan una manera natural y efectiva de tratar y prevenir la cistitis.
Vejiga hiperactiva ¿Qué es?
Vejiga hiperactiva ¿Qué es?
El síndrome de vejiga hiperactiva, también conocida por sus siglas en inglés, OAB (Overactive Bladder), es una disfunción de la vejiga que provoca una necesidad urgente e incontrolable de orinar. Este problema puede tener un impacto significativo en la calidad de vida de quienes la padecen, ya que los síntomas pueden ser molestos y, en algunos casos, pueden interferir notablemente con nuestro día a día. Sin embargo, con el asesoramiento y el tratamiento adecuados, los síntomas gestionarse de manera efectiva, permitiendo a quienes la padecen llevar una vida más cómoda y plena.
En este artículo, profundizaremos en qué es exactamente la vejiga hiperactiva, sus variados síntomas, las posibles causas subyacentes y las múltiples opciones de tratamiento que existen, incluyendo el tratamiento farmacológico.
¿Qué es la vejiga hiperactiva?
La vejiga hiperactiva es una patología común que afecta a millones de personas. Se trata de un trastorno funcional de la vejiga que se caracteriza por las ganas repentinas e incontrolables de orinar. Aquellas personas que la experimentan sienten la urgencia de orinar con frecuencia a lo largo del día y la noche, lo que a menudo viene acompañado de episodios de incontinencia, que es la pérdida involuntaria de orina.
Estos síntomas pueden variar en intensidad y causar angustia a quienes los padecen, afectando su calidad de vida y su capacidad para llevar a cabo actividades cotidianas.
Síntomas de la vejiga hiperactiva e incontinencia
Los síntomas asociados con la vejiga hiperactiva pueden variar de persona a persona, pero el síntoma más común es la necesidad urgente y repentina de orinar. Los más comunes incluyen:
Necesidad urgente y repentina de orinar: Uno de los síntomas más notorios de la OAB es la urgencia incontrolable de orinar, lo que puede llevar a situaciones incómodas y angustiantes.
Frecuencia urinaria aumentada: Las personas con vejiga hiperactiva pueden sentir la necesidad de orinar con una frecuencia inusualmente alta, superando las ocho veces en un período de 24 horas.
Nocturia: Este término se refiere a la necesidad de despertarse dos o más veces durante la noche para orinar. La nocturia puede interrumpir el sueño y causar fatiga durante el día.
Incontinencia urinaria: La incontinencia se presenta cuando se produce una pérdida involuntaria de orina justo después de sentir la necesidad urgente de orinar. Esto puede ser particularmente embarazoso y afectar la confianza de quien la padece.
Estos síntomas pueden causar angustia y, en muchos casos, interferir significativamente en nuestro día a día. Sobre todo se ven afectados nuestro entorno laboral, interacciones sociales y la calidad del sueño. Identificar los problemas específicos para diagnosticar y diferenciar condiciones relacionadas con la vejiga hiperactiva es crucial, ya que pueden confundirse con otras afecciones urológicas. Además, gestionar adecuadamente los hábitos de baño puede mejorar significativamente los síntomas de la vejiga hiperactiva, ayudando a planificar las visitas al baño y reducir las situaciones de urgencia o incontinencia.
Causas de la vejiga hiperactiva
La vejiga hiperactiva puede tener diversas causas, y su origen a menudo es multifactorial. Algunos de los factores que pueden contribuir a esta afección incluyen:
Cambios en el sistema nervioso: Los daños o alteraciones en los nervios que controlan la vejiga, incluyendo daños en la médula espinal, pueden ser una causa subyacente de la vejiga hiperactiva. Estos cambios pueden comprometer la capacidad de la vejiga para funcionar adecuadamente, dando lugar a los síntomas mencionados anteriormente.
Envejecimiento: La edad es un factor a considerar, ya que la vejiga hiperactiva es más común en personas mayores. Los cambios naturales en el cuerpo que ocurren con el envejecimiento, como la disminución de la capacidad de la vejiga para retener la orina, pueden contribuir a esta condición.
Enfermedades subyacentes: Algunas enfermedades neurológicas, como el Parkinson y la esclerosis múltiple, pueden afectar negativamente el funcionamiento de la vejiga y provocar OAB.
Hábitos y estilo de vida: Los hábitos también pueden influir en el desarrollo de la vejiga hiperactiva. El consumo excesivo de líquidos, la ingesta de cafeína y alcohol, así como ciertos medicamentos, pueden aumentar el riesgo de desarrollar esta afección.
Los riñones juegan un papel crucial en la producción de orina, que luego se almacena en la vejiga hasta su expulsión.
Factores de riesgo de la vejiga hiperactiva
La vejiga hiperactiva puede afectar a cualquier persona, pero ciertos factores pueden aumentar el riesgo de desarrollar esta condición. A continuación, se presentan algunos de los factores de riesgo más comunes:
Edad: La prevalencia de la vejiga hiperactiva aumenta con la edad. Aproximadamente un 30-40% de las personas mayores de 75 años están afectadas por este síndrome.
Género: Las mujeres son más propensas a desarrollar vejiga hiperactiva que los hombres, especialmente después de la menopausia. Los cambios hormonales que ocurren durante esta etapa pueden influir en la aparición de los síntomas.
Problemas de salud: Ciertas condiciones médicas, como la diabetes, la enfermedad de Parkinson, la esclerosis múltiple y la enfermedad de Alzheimer, pueden aumentar el riesgo de desarrollar vejiga hiperactiva. Estas enfermedades pueden afectar los nervios que controlan la vejiga, provocando contracciones involuntarias.
Lesiones o daños en la vejiga o en los músculos del suelo pélvico: Las lesiones o daños en estas áreas pueden comprometer la capacidad de la vejiga para retener la orina, aumentando la frecuencia y urgencia de las micciones.
Medicamentos: Algunos medicamentos, como los diuréticos y los antidepresivos, pueden tener efectos secundarios que incrementan la necesidad de orinar con frecuencia.
Alteraciones hormonales: Los cambios hormonales, como los que ocurren durante la menopausia, pueden afectar el funcionamiento de la vejiga y aumentar el riesgo de desarrollar esta condición.
Es importante tener en cuenta que la presencia de uno o más de estos factores de riesgo no significa que necesariamente se desarrollará vejiga hiperactiva. Sin embargo, si se experimentan síntomas como la urgencia de orinar, la frecuencia aumentada de micciones o la incontinencia, es fundamental consultar a un médico para determinar la causa subyacente y recibir el tratamiento adecuado. Identificar y gestionar estos factores de riesgo puede ser una medida preventiva eficaz para mejorar la calidad de vida y reducir los problemas asociados con la vejiga hiperactiva.
Diagnóstico de la vejiga hiperactiva
El diagnóstico de la vejiga hiperactiva se basa en una evaluación exhaustiva que incluye la revisión de los síntomas, la historia clínica del paciente y un examen físico realizado por un médico. En algunos casos, se pueden solicitar pruebas adicionales para descartar otros estados médicos que puedan presentar síntomas similares. Estas pruebas pueden incluir análisis de orina para descartar infecciones urinarias y una prueba de estrés de la vejiga para evaluar la función de los músculos del suelo pélvico y su capacidad de retención. Es crucial descartar otras afecciones que puedan presentar síntomas similares a los de la vejiga hiperactiva, como infecciones del tracto urinario, enfermedades de la próstata o tumores, antes de realizar un diagnóstico preciso.
Tratamiento de la vejiga hiperactiva
El tratamiento de la vejiga hiperactiva puede incluir diversas medidas, como cambios en el estilo de vida y opciones farmacológicas específicas. Las opciones de tratamiento disponibles incluyen el tratamiento farmacológico y ejercicios de Kegel.
Cambios en el estilo de vida: En muchos casos, se pueden lograr mejoras significativas a través de pequeños cambios en nuestra rutina y probar diferentes cosas en casa, como los ejercicios de Kegel específicos para fortalecer el suelo pélvico. Estos pueden incluir la reducción de la ingesta de líquidos antes de acostarse, evitar el consumo de cafeína y alcohol, y la realización de ejercicios específicos para fortalecer el suelo pélvico. Estos cambios pueden ayudar a reducir la frecuencia y la urgencia de las micciones.
Medicamentos: Existen varios medicamentos disponibles que pueden ayudar a controlar los síntomas de la vejiga hiperactiva, como la tolterodina, que actúa relajando la vejiga. Es fundamental ser consciente de los efectos secundarios, como la sequedad de boca y la constipación, y que el médico determine la opción más adecuada según las necesidades individuales del paciente.
Terapias: En algunos casos, las terapias especializadas pueden ser beneficiosas. Una de ellas es la neuromodulación, que utiliza corrientes eléctricas para modular y regular las señales nerviosas que controlan la vejiga. Esta terapia puede ser especialmente útil para pacientes que no responden adecuadamente a otros tratamientos.
Cirugía: En situaciones graves o cuando otros tratamientos no han sido efectivos, la cirugía puede ser considerada como una opción. Los procedimientos quirúrgicos pueden incluir el aumento de la capacidad de la vejiga o la implantación de dispositivos médicos que ayuden a controlar las señales nerviosas relacionadas con la vejiga.
Resumen sobre la vejiga hiperactiva y su impacto en la calidad de vida
En resumen, la vejiga hiperactiva es una afección que puede ser desafiante, pero no insuperable. Con el tratamiento adecuado y el apoyo de profesionales de la salud, es posible controlar los síntomas y mejorar significativamente la calidad de vida de quienes la padecen. Si experimenta síntomas de vejiga hiperactiva, es fundamental que busque la atención de un profesional de la salud para obtener un diagnóstico preciso y discutir las opciones de tratamiento disponibles. Además, es importante buscar más información y recursos sobre cómo vivir con la vejiga hiperactiva, conectarse con grupos de apoyo, educar a familiares y amigos, y prepararse para las citas médicas, destacando la importancia del consejo de salud profesional.
La cistitis también afecta a los hombres
La cistitis también afecta a los hombres
La cistitis, o infección urinaria, es una afección comúnmente asociada con las mujeres, debido a la longitud más corta de su uretra, que las hace más propensas a contraer infecciones. Sin embargo, también puede afectar a los hombres, aunque con menos frecuencia. En este artículo, exploraremos los efectos de la cistitis en los hombres, sus síntomas, causas, tratamiento y medidas preventivas.

¿Qué es la cistitis?
La cistitis es la inflamación de la vejiga causada por una infección o irritación. Puede estar causada por una infección bacteriana, como una infección del tracto urinario (ITU), o por factores no infecciosos, como la irritación producida por determinados productos o afecciones médicas.
Las ITU son la causa más frecuente de cistitis y están provocadas por bacterias que penetran en la vejiga a través de la uretra. Escherichia coli (E. coli) es la causa más común de cistitis bacteriana. Las mujeres son más propensas a las ITUs porque tienen la uretra más corta, lo que facilita la entrada de bacterias en la vejiga. Otros factores que pueden aumentar el riesgo de padecer ITUs son la actividad sexual, la menopausia y determinadas afecciones médicas, como la diabetes.
En el caso de los hombres, las infecciones urinarias suelen ser más graves y requieren un tratamiento más prolongado.
Prevalencia de la cistitis en hombres
A pesar de que las infecciones urinarias son menos comunes en hombres que en mujeres, no están exentos de padecerlas. Según las estadísticas, las infecciones urinarias afectan a entre el 2 y el 3 % de los hombres jóvenes y hasta un 10 % de los hombres mayores de 50 años.
Causas de la cistitis en hombres
Las causas de la cistitis en los hombres pueden variar. La cistitis es una infección de la vejiga que puede ser causada por diversas razones. Entre las más comunes se encuentran:
Anomalías en las vías urinarias: Como cálculos renales, estenosis, stents o derivaciones urinarias.
Enfermedades como la diabetes o el VIH: Estas condiciones pueden debilitar el sistema inmunitario, haciéndolo más susceptible a las infecciones.
Problemas de próstata: La hipertrofia prostática benigna (HPB), una condición común en hombres mayores, puede hacer que la vejiga no se vacíe por completo, creando un ambiente propicio para las infecciones.
Actividad sexual: La actividad sexual puede facilitar la transferencia de bacterias desde el tubo digestivo hasta la uretra.
Síntomas de la cistitis en hombres
En esta sección, discutiremos cuáles son los síntomas de la cistitis en hombres, que pueden ser similares a los de las mujeres. Entre los más comunes se encuentran:
Disuria: Dolor o sensación de ardor al orinar.
Frecuencia urinaria aumentada: Necesidad de orinar con más frecuencia de lo normal.
Urgencia miccional: Sensación urgente de necesidad de orinar.
Orina de color oscuro o con mal olor: Esto puede ser una señal de infección.
Hematuria: Presencia de sangre en la orina.
Fiebre: Aunque menos común, algunos hombres con cistitis pueden experimentar fiebre y escalofríos.
Diagnóstico de la cistitis en hombres
Para diagnosticar la cistitis en los hombres, los médicos suelen comenzar con un análisis detallado de los síntomas. Esto puede incluir un examen físico y pruebas de orina para detectar la presencia de bacterias. En algunos casos, también puede ser necesario realizar un urocultivo para identificar el tipo específico de bacteria que está causando la infección.
El tratamiento generalmente implica un curso de antibióticos para eliminar la infección. A diferencia de las mujeres, los hombres podrían necesitar antibióticos durante un período más prolongado, generalmente entre dos y cuatro semanas. Es crucial completar el curso completo de antibióticos, incluso si los síntomas mejoran, para asegurarse de que la infección se erradique por completo.
Complicaciones de la cistitis en hombres
Si no se trata, la cistitis en hombres puede llevar a complicaciones más graves. Este problema puede ser un desafío tanto para el tratamiento como para la experiencia del paciente. Estas pueden incluir infecciones renales, prostatitis (inflamación de la próstata) y, en casos raros, sepsis (una infección que se disemina por el torrente sanguíneo).
Consecuencias de no tratar la cistitis
La cistitis es una afección que requiere atención médica adecuada para evitar complicaciones graves. Si no se trata, la cistitis puede provocar consecuencias como:
Infección renal: La infección puede propagarse a los riñones, lo que puede causar daño permanente y aumentar el riesgo de insuficiencia renal.
Infección crónica: La cistitis puede convertirse en una infección crónica, lo que puede requerir tratamiento a largo plazo y aumentar el riesgo de complicaciones.
Problemas de salud reproductiva: La cistitis puede aumentar el riesgo de problemas de salud reproductiva, como la infertilidad y el aborto espontáneo.
Dolor crónico: La cistitis puede causar dolor crónico en la vejiga y la pelvis, lo que puede afectar la calidad de vida.
Infección de la próstata: En los hombres, la cistitis puede aumentar el riesgo de infección de la próstata, lo que puede causar dolor y problemas de salud reproductiva.
Es importante buscar atención médica si se experimentan síntomas de cistitis para evitar estas consecuencias. Un diagnóstico y tratamiento oportunos pueden prevenir complicaciones y mejorar la calidad de vida.
Prevención de la cistitis en hombres
Hay varias medidas que los hombres pueden tomar para reducir su riesgo de desarrollar cistitis. El cuidado y la atención para la cistitis en los hombres son fundamentales para prevenir complicaciones y aliviar los síntomas. Además de la consulta médica, hay varios remedios que pueden ayudar a aliviar los síntomas, como el zumo de arándanos rojos y el uso de ropa interior de algodón. Estas incluyen:
Mantener una buena higiene personal: Esto incluye limpiar de adelante hacia atrás después de usar el baño para evitar la propagación de bacterias hacia la uretra.
Beber suficiente agua: Mantenerse bien hidratado puede ayudar a diluir la orina y asegurar un flujo regular, lo que puede ayudar a prevenir las infecciones urinarias.
Orinar regularmente: Evitar retener la orina durante largos períodos de tiempo puede ayudar a prevenir las infecciones urinarias.
Cuidado y atención para la cistitis en los hombres
El cuidado y la atención para la cistitis en los hombres son fundamentales para prevenir complicaciones y aliviar los síntomas. Algunas medidas de cuidado y atención incluyen:
Beber suficiente agua: Mantenerse bien hidratado puede ayudar a eliminar las bacterias de la vejiga y reducir el riesgo de infección.
Evitar alimentos irritantes: Evitar alimentos que puedan irritar la vejiga, como los productos lácteos y los alimentos picantes, puede ayudar a reducir los síntomas.
Utilizar ropa interior de algodón: Utilizar ropa interior de algodón puede ayudar a mantener la zona genital seca y reducir el riesgo de infección.
Limpiar la zona genital: Limpiar la zona genital con un limpiador íntimo no agresivo puede ayudar a reducir el riesgo de infección.
Tomar antibióticos: Seguir las indicaciones del médico y completar el curso de antibióticos puede ayudar a eliminar la infección y reducir los síntomas.
Es importante consultar a un médico para obtener orientación personalizada sobre el cuidado y la atención para la cistitis. Un enfoque proactivo puede marcar una gran diferencia en la prevención y el manejo de esta afección.
Tratamiento coadyuvante avanzado para la cistitis
El tratamiento coadyuvante avanzado para la cistitis puede incluir diversas medidas para aliviar los síntomas y prevenir recurrencias. Algunas de estas medidas son:
Terapia antimicrobiana: La terapia antimicrobiana puede ayudar a eliminar la infección y reducir los síntomas. Es fundamental seguir el tratamiento completo prescrito por el médico.
Analgésicos: Los analgésicos pueden ayudar a reducir el dolor y la incomodidad asociados con la cistitis, mejorando la calidad de vida del paciente.
Medidas para aliviar los síntomas: Aplicar calor en la zona abdominal o utilizar un baño de asiento puede proporcionar alivio temporal de los síntomas.
Cambios en el estilo de vida: Adoptar hábitos saludables, como beber suficiente agua y evitar alimentos irritantes, puede ayudar a prevenir la cistitis y reducir los síntomas.
Terapia de reemplazo hormonal: En algunos casos, la terapia de reemplazo hormonal puede ser necesaria para tratar la cistitis en mujeres posmenopáusicas, aunque esto no es común en hombres.
Es importante consultar a un médico para obtener orientación personalizada sobre el tratamiento coadyuvante avanzado para la cistitis. Un enfoque integral y personalizado puede ser clave para manejar esta afección de manera efectiva.
Con estas nuevas secciones, el artículo proporciona una visión completa y detallada sobre la cistitis en hombres, abordando desde las causas y síntomas hasta las complicaciones y tratamientos avanzados.
Urocran, nuestro aliado contra la cistitis
Frente a la cistitis recurrente, Urocran es tu mejor aliado. Se trata de un suplemento dietético especialmente formulado para prevenir y mejorar la cistitis. Contiene una combinación única de ingredientes naturales que han demostrado ser eficaces en el alivio de los síntomas y en la prevención de futuros episodios.
Entre los principales ingredientes de Urocran se encuentran las proantocianidinas del extracto de arándano rojo, probióticos y la D-Manosa,. Estos ingredientes trabajan juntos para prevenir la adhesión de las bacterias a las paredes del tracto urinario, lo que reduce el riesgo de infección y permite que el cuerpo las elimine de manera natural.
Además, Urocran también contiene D-manosa, un azúcar natural que se encuentra en algunas frutas y que ha demostrado ser efectiva en el tratamiento y prevención de la cistitis. La D-manosa actúa impidiendo que las bacterias se adhieran a las paredes de las vías urinarias, lo que facilita su eliminación a través de la orina.
Conclusión
Aunque la cistitis es menos común en hombres que en mujeres, sigue siendo una condición que puede causar incomodidad significativa y complicaciones potencialmente graves si no se trata. Si experimenta síntomas de cistitis, es importante buscar atención médica para obtener un diagnóstico y tratamiento adecuados.
Urocran, con su fórmula avanzada de extracto de arándano rojo, probióticos y D-Manosa, nos ayudará a mantener la cistitis a raya, especialmente la cistitis recurrente.
Peegasm: El peligroso “orgasmo” al orinar
Peegasm: El peligroso “orgasmo” al orinar
El universo de la sexualidad humana es amplio y diverso, y en el contexto contemporáneo de la era digital, surgen nuevas tendencias sexuales que se popularizan rápidamente gracias a las redes sociales.
No obstante, algunas de estas tendencias pueden resultar peligrosas, como es el caso del peegasm. Este término combina las palabras en inglés “pee” (orina) y “orgasm” (orgasmo), y se refiere a la práctica de retener la orina con el objetivo de experimentar una sensación similar a la de un orgasmo al liberarla finalmente. Pero, ¿es realmente seguro?
¿Qué es el peegasm?
El peegasm se ha hecho viral recientemente en las redes sociales, especialmente entre las mujeres, aunque también algunos hombres han reportado experimentar esta sensación. La técnica consiste en aguantarse las ganas de orinar durante tanto tiempo como sea posible, para luego liberar la vejiga y experimentar una sensación de alivio que algunas personas comparan con un orgasmo.
¿Cómo se produce el placer en el peegasm?
Los defensores de esta tendencia argumentan que al retener la orina, la vejiga llena ejerce presión sobre los órganos cercanos, incluyendo el clítoris en las mujeres, y que al liberar esta presión, se produce una sensación de placer similar a la de un orgasmo.
Esto se debe a que la uretra es una zona erógena llena de terminaciones nerviosas. Algunos incluso sugieren que si se duerme con la vejiga llena, los sueños eróticos pueden llevarnos a experimentar un orgasmo.
Riesgos del peegasm
A pesar de que pueda ser placentero para algunas personas, el peegasm puede resultar muy perjudicial para la salud, especialmente para los riñones y la vejiga. Aquí detallamos algunos de los riesgos asociados con esta práctica:
Infecciones de riñón
Al retener la orina durante periodos prolongados, las bacterias pueden proliferar y llegar a los riñones, causando una infección renal.
Incontinencia urinaria
La vejiga y los músculos renales pueden estirarse y perder su elasticidad al retener grandes cantidades de líquido, lo que puede causar incontinencia urinaria.
Micción frecuente
La presión ejercida sobre los nervios de la uretra y la vejiga puede hacer que se vuelvan más sensibles, lo que puede provocar una necesidad frecuente de orinar, a pesar de que solo se expulsen unas pocas gotas de orina.
Inflamación de próstata
En los hombres, las infecciones renales pueden causar una inflamación crónica de la próstata.
Lesiones en la vejiga y uretra
Aunque es poco frecuente, la retención de orina puede causar desgarros en la vejiga y la uretra, lo que puede provocar una fuga de orina hacia el abdomen y una infección.
Recomendaciones para una sexualidad saludable
Es importante recordar que existen formas más seguras de disfrutar del sexo y alcanzar el orgasmo. Algunas recomendaciones son:
- Masturbación: Esta práctica no solo es saludable, sino que también permite conocer mejor el propio cuerpo y descubrir qué estímulos resultan más placenteros.
- Juguetes sexuales: Estos pueden proporcionar nuevos tipos de estimulación y ayudar a alcanzar orgasmos más intensos.
- Relaciones sexuales: La estimulación mutua puede ser una forma muy gratificante de alcanzar el orgasmo.
- Ejercicios de Kegel: Estos ejercicios fortalecen los músculos del suelo pélvico, lo que puede mejorar la sensación durante el orgasmo.
En cualquier caso, cada persona es única, y que lo que resulta placentero para unos puede no serlo para otros. Lo más importante es disfrutar de la sexualidad de forma segura y respetuosa, sin poner en riesgo la salud.
Si bien el peegasm puede parecer una práctica tentadora para algunas personas, los riesgos para la salud asociados con esta tendencia son demasiado grandes. Por lo tanto, es mejor buscar maneras más seguras y saludables de experimentar placer sexual.
Alimentación, dieta y nutrición para la cistitis intersticial
Alimentación, dieta y nutrición para la cistitis intersticial
La cistitis intersticial, también conocida como síndrome de la vejiga dolorosa, es una afección crónica que causa dolor y presión en la vejiga, y está asociada a una necesidad urgente y frecuente de orinar.
Aunque las causas exactas de la cistitis intersticial no se conocen completamente, los expertos creen que puede estar relacionada con un defecto en el revestimiento de la vejiga. A pesar de lo poco que sabemos sobre sus causas, la cistitis intersticial puede afectar seriamente la calidad de vida de una persona. La buena noticia es que existen formas de sobrellevar los síntomas, incluyendo cambios en nuestra dieta y nutrición.
En este artículo, exploraremos cómo una dieta y una nutrición hecha a medida pueden ayudar a las personas con cistitis intersticial a manejar sus síntomas y mejorar su calidad de vida.

El impacto de la dieta en la cistitis intersticial
La dieta puede tener un impacto significativo en la cistitis intersticial. Algunos alimentos y bebidas pueden irritar la vejiga y empeorar los síntomas, mientras que otros pueden ayudar a reducir la inflamación y el dolor.
No obstante, cada persona es diferente, y lo que funciona para una persona puede no funcionar para otra. Por lo tanto, sería aconsejable llevar un diario de alimentos y síntomas para identificar cualquier patrón o desencadenantes potenciales.
La importancia de la nutrición a medida para la cistitis intersticial
Una dieta a medida es fundamental para la cistitis intersticial. Esto significa que en lugar de seguir una dieta genérica, se deben hacer ajustes dietéticos específicos basados en las necesidades individuales y los desencadenantes de los síntomas.
Por ejemplo, algunas personas pueden encontrar que ciertos tipos de alimentos, como los picantes o ácidos, irritan su vejiga, mientras que otras pueden ser más sensibles a las bebidas con cafeína o alcohol. Además, algunas personas pueden beneficiarse de una dieta antiinflamatoria, que incluye alimentos ricos en omega-3 y antioxidantes.
Alimentos para incluir en su dieta para la cistitis intersticial
Algunos alimentos pueden ser beneficiosos para las personas con cistitis intersticial. Estos incluyen frutas y verduras frescas, granos enteros, proteínas magras y alimentos ricos en fibra.
Las frutas y verduras frescas son una excelente fuente de vitaminas, minerales y antioxidantes, que pueden ayudar a reducir la inflamación. Los granos enteros y las proteínas magras pueden proporcionar energía sostenida y ayudar a mantener la sensación de saciedad. Los alimentos ricos en fibra pueden ayudar a prevenir el estreñimiento, que puede empeorar los síntomas.
Alimentos a evitar cuando tienes cistitis intersticial
Algunos alimentos y bebidas pueden empeorar los síntomas de la cistitis intersticial. Estos pueden incluir alimentos picantes, alimentos ácidos como los cítricos y los tomates, bebidas con cafeína, alcohol y alimentos procesados. Sin embargo, como ya hemos mencionado, cada persona es diferente y lo que irrita a una persona puede no afectar a otra. Por lo tanto, lo mejor es probar y ver cómo reacciona su cuerpo a diferentes alimentos y bebidas.
Planes dietéticos a medida para la cistitis intersticial
Crear un plan dietético a medida para la cistitis intersticial puede ser un proceso de prueba y error. Lo mejor es trabajar con un dietista profesional o un nutricionista para desarrollar un plan que se adapte a nuestras necesidades individuales y preferencias de estilo de vida.
Un plan dietético a medida puede incluir la eliminación de alimentos y bebidas que irritan la vejiga, la incorporación de alimentos antiinflamatorios, el control de la ingesta de agua y una serie de estrategias para manejar el estrés y la ansiedad relacionados con la alimentación.
Consejos nutricionales para controlar la cistitis intersticial
Hay varios consejos nutricionales que pueden ayudar a manejar la cistitis intersticial. Además de comer una dieta equilibrada y variada, debemos evitar los alimentos y bebidas que irritan la vejiga, mantenernos hidratados y tomar suplementos si creemos que es necesario. Mantenerse hidratado puede ayudar a diluir la orina y reducir la irritación de la vejiga.
Llevar una dieta equilibrada y variada puede ayudar a garantizar que se obtengan todos los nutrientes necesarios para la salud general y el bienestar. Evitar los alimentos y bebidas que irritan la vejiga puede ayudar a reducir los síntomas. Y tomar suplementos, como vitaminas y probióticos, puede ayudar a reforzar la salud del sistema inmunitario y el funcionamiento de la vejiga.
Conclusión: Vivir con cistitis intersticial - El papel de la dieta y la nutrición
La cistitis intersticial puede ser una afección desafiante y frustrante. Sin embargo, hay esperanza. Con la dieta y la nutrición a medida, puede manejar sus síntomas, mejorar su calidad de vida, y recuperar el control de su salud.
Además, existe una gran cantidad de recursos y apoyo disponibles para ayudarnos en nuestro viaje hacia la salud y el bienestar. Nunca debemos dudar en pedir ayuda, en caso de necesitarla. Cada pequeño cambio que hagamos puede tener un gran impacto en nuestra salud y bienestar. El cuerpo es un organismo, y todo lo que hagamos para cuidarlo le afecta en su totalidad. Cuidar nuestra alimentación no solo ayudará a mejorar nuestra calidad de vida frente a los síntomas de la cistitis intersticial, sino que además nos hará sentirnos mejor y con más energías.
Vivir con cistitis intersticial puede ser un desafío, pero con el apoyo adecuado y los cambios dietéticos correctos, podemos aprender a sobrellevar sus síntomas y vivir una vida plena y saludable.
Qué es el pH vaginal y como puede estar relacionado con las infecciones
Qué es el pH vaginal y como puede estar relacionado con las infecciones
El pH vaginal es un indicador esencial de la salud íntima femenina. Un desequilibrio en este puede afectar a toda la microbiota vaginal y causar diversas infecciones y molestias. En este artículo, profundizaremos en el tema, explorando qué es el pH íntimo, cómo se relaciona con las infecciones y cómo mantenerlo en equilibrio.
¿Qué es el pH vaginal?
El pH es una medida que indica el nivel de acidez o alcalinidad del ambiente en la vagina de una mujer. El término "pH" se refiere a la escala de pH, que mide la concentración de iones de hidrógeno en una solución. La escala de pH varía de 0 a 14, donde 7 es considerado neutral. Valores por debajo de 7 indican acidez, y valores por encima de 7 indican alcalinidad. Normalmente, el pH se mantiene en un rango ligeramente ácido, alrededor de 3.8 a 4.5. Este nivel de acidez es importante porque crea un ambiente hostil para el crecimiento excesivo de bacterias dañinas y ayuda a mantener el equilibrio de la flora vaginal saludable, que consiste en bacterias beneficiosas (como lactobacilos) que protegen contra infecciones. El pH íntimo puede variar debido a diversos factores, como cambios hormonales, uso de productos de higiene inadecuados, infecciones vaginales, relaciones sexuales, embarazo o enfermedades. Un desequilibrio en el pH, como un aumento en la alcalinidad, puede aumentar el riesgo de infecciones vaginales, como la vaginosis bacteriana o la candidiasis.

Importancia del pH de la vagina
El pH íntimo juega un papel crucial en el mantenimiento de la salud íntima de la mujer. Un ambiente vaginal ligeramente ácido favorece el crecimiento de bacterias benignas, que ayudan a mantener la vagina limpia y saludable. La mayoría de las bacterias perjudiciales no prosperan en un entorno ácido. Por otro lado, un nivel de pH elevado puede hacer a la mujer más susceptible a infecciones y enfermedades como la vaginitis, la candidiasis y la vaginosis bacteriana, entre otras. Es por ello que es importante mantener un pH equilibrado.
¿Qué desajusta el equilibrio vaginal?
Existen varios factores que pueden alterar el equilibrio del pH. Entre los más comunes se encuentran:
- Uso de productos de higiene íntima inapropiados: Algunos productos pueden alterar el ambiente ácido de la vagina, favoreciendo el crecimiento de bacterias perjudiciales.
- La práctica de duchas vaginales: Esta práctica puede modificar el equilibrio natural de la vagina y alterar su pH.
- Presencia de semen: El semen tiene un pH alcalino, que puede alterar temporalmente el pH de la vagina.
- El periodo menstrual: La sangre tiene un pH de 7.4, lo que puede incrementar el pH durante el periodo.
- Embarazo o menopausia: Durante estas etapas, los niveles de estrógeno varían, lo que puede alterar el pH natural de la vagina.
- Infecciones vaginales: Las infecciones vaginales, como la vaginosis bacteriana o las causadas por el hongo Cándida, pueden acidificar el pH.
Consecuencias del desequilibrio del pH
El desequilibrio del pH natural de la vagina puede provocar diversas complicaciones, tales como:
- Infecciones vaginales: Un desajuste del pH normal, puede favorecer el crecimiento de bacterias perjudiciales, dando lugar a infecciones como la vaginosis bacteriana, la candidiasis, entre otras.
- Enfermedades de transmisión sexual (ETS): Un pH desequilibrado puede aumentar el riesgo de contraer ETS.
- Problemas de fertilidad: Un pH íntimo elevado puede afectar la capacidad de la mujer para concebir.
- Algunos estudios sugieren que una alteración del pH asociada a una infección, puede estar relacionado con un mayor riesgo de parto prematuro.
Síntomas de la alteración del pH vaginal
Los síntomas de un desequilibrio en el pH vaginal pueden variar en función de la causa subyacente. Entre los síntomas más comunes se encuentran:
- Cambios en el flujo vaginal (color, consistencia, olor).
- Picazón, escozor o irritación en la vagina.
- Dolor o molestias al orinar.
- Dolor durante las relaciones sexuales.
Diagnóstico del desequilibrio del pH vaginal
El diagnóstico de un desequilibrio en el pH suele basarse en los síntomas presentes, la historia clínica de la paciente y la realización de ciertas pruebas. Entre las pruebas más comunes se encuentran:
- Medición del pH vaginal: Esta prueba implica la utilización de una tira de papel tornasol para medir el grado de acidez de la vagina.
- Examen pélvico: El médico puede realizar un examen pélvico para detectar signos de infección.
- Pruebas de laboratorio: En algunos casos, se pueden realizar pruebas de laboratorio para identificar la presencia de bacterias u otros patógenos.
Tratamiento para un correcto pH vaginal
El tratamiento para la alteración del pH vaginal dependerá de la causa subyacente. En general, el objetivo del tratamiento es restablecer el equilibrio del pH y tratar cualquier infección subyacente. En cualquier caso, los tratamientos como antibióticos o antifúngicos deben ser recetados por un médico. Por otro lado, otras opciones para aliviar los síntomas pueden incluir:
- Probióticos: Los probióticos, que contienen bacterias beneficiosas, pueden ayudar a restablecer el equilibrio del pH y mejorar los síntomas de las infecciones.
- Cambios en el estilo de vida: Evitar las duchas vaginales, usar ropa interior de algodón y mantener una buena limpieza íntima pueden ayudar a prevenir un desajuste del pH íntimo.
En caso de que esa alteración en la zona íntima sea causada por una infección urinaria, Urocran y Urocran Forte poseen una potente formulación para tomar como tratamiento coadyuvante al antibiótico. Urocran no solo previene la infección, sino que también mejora los síntomas de las infecciones del tracto urinario gracias a su triple acción: 
- D-Manosa: Un azúcar natural que ayuda a prevenir la adhesión de bacterias a las paredes del tracto urinario.
- PAC Tipo A (extracto de arándano rojo): Rico en proantocianidinas, impide la adhesión de E. coli y otras bacterias a las paredes del tracto urinario, facilitando su eliminación.
- Mezcla de probióticos: Contiene Lactobacillus rhamnosus, Lactobacillus acidophilus, Lactobacillus lactis y Streptococcus thermophilus, que ayudan a mantener una microbiota saludable y fortalecer el sistema inmunitario.
¿Cómo prevenir un desajuste en el pH íntimo?
Existen varias medidas que pueden ayudar a prevenir la alteración en la zona. Entre ellas se encuentran:
- Mantener una buena higiene íntima.
- Evitar las duchas vaginales y el uso de productos de higiene para la zona íntima inapropiados.
- Utilizar ropa interior de algodón y evitar la ropa ajustada.
- Cambiar con regularidad los tampones o compresas durante la menstruación.
- Usar preservativo durante las relaciones sexuales.
Importancia de la consulta médica
Ante cualquier síntoma de alteración en la zona íntima, es importante consultar a un especialista en ginecología y obstetricia. El profesional médico podrá realizar un diagnóstico preciso y recomendar el tratamiento más adecuado en función de la causa subyacente.
Conclusión
El pH vaginal juega un papel crucial en la salud íntima femenina. Un desequilibrio en este puede conducir a diversas infecciones y molestias. Por tanto, es esencial mantener los niveles adecuados del pH para prevenir la proliferación de infecciones vaginales y garantizar una vida íntima saludable. Es importante mantener un pH vaginal equilibrado para promover la salud vaginal. Si tienes preocupaciones acerca de tu pH o experimentas síntomas como picazón, flujo inusual, mal olor o irritación, es recomendable consultar a un profesional de la salud, como un ginecólogo, quien podrá evaluar y proporcionar el tratamiento adecuado si es necesario.
¿Puede la piscina favorecer la cistitis?
¿Puede ir a la piscina favorecer la cistitis?
La cistitis es una inflamación de la vejiga, generalmente causada por una infección bacteriana. Afecta a personas de todas las edades, pero es más común en mujeres debido a la cercanía de la uretra al ano, lo que facilita la entrada de bacterias. La cistitis puede ser muy incómoda y dolorosa, y en casos graves puede incluso provocar infecciones en los riñones. Si bien no todas las personas son igual de propensas a desarrollar cistitis, hay ciertos factores que pueden aumentar el riesgo, como tener relaciones sexuales, usar diafragmas o espermicidas, sufrir de estreñimiento o tener un sistema inmunológico debilitado. Además, l@s niñ@s también pueden desarrollar una cistitis, por lo que también deben de tener cuidado en piscinas y lugares públicos donde puedan contraer esta afección. Además de las infecciones bacterianas, la cistitis puede ser causada también por irritantes químicos, como los productos de higiene personal o el cloro que encontramos en las piscinas. En este artículo, vamos a explorar cómo ir a la piscina durante los meses de calor puede contribuir al desarrollo de la cistitis, así como las medidas preventivas que podemos tomar para evitarla. También hablaremos sobre cómo reconocer los síntomas de esta afección y las opciones de tratamiento disponibles.
 Causas comunes de la cistitis
Causas comunes de la cistitis
La cistitis es una inflamación de la vejiga que puede ser causada por diferentes factores. Algunas de las causas más comunes incluyen:
- Infecciones bacterianas: La mayoría de los casos de cistitis son causados por bacterias, especialmente la Escherichia coli (E. coli), que habitan de forma natural en el intestino. Las bacterias pueden ingresar a la vejiga a través de la uretra y multiplicarse, lo que provoca la inflamación e infección.
- Irritantes químicos: Algunos productos químicos presentes en productos de higiene personal, como jabones, geles de baño o productos para la higiene íntima, pueden irritar la vejiga y causar cistitis.
- Daño o irritación de la uretra: La uretra puede dañarse o irritarse debido a la fricción durante las relaciones sexuales, el uso de catéteres o la presencia de cálculos renales. Esto puede provocar una inflamación de la vejiga y cistitis.
- Factores hormonales: Las mujeres posmenopáusicas tienen un riesgo mayor de desarrollar cistitis debido a la disminución de los niveles de estrógeno, lo que puede afectar la salud del tracto urinario.
¿Cómo puede ir a la piscina causarnos cistitis?
Ir a la piscina puede favorecer la cistitis debido a varios factores:
- El cloro y otros productos químicos utilizados para mantener el agua limpia pueden irritar la vejiga y aumentar el riesgo de cistitis.
- Uso de trajes de baño húmedos: Los trajes de baño húmedos pueden crear un ambiente cálido y húmedo que favorece la proliferación de bacterias y hongos, lo que puede aumentar el riesgo de infecciones en el tracto urinario.
- Retención de orina: Muchas personas evitan orinar mientras están en la piscina, lo que puede causar que la orina se acumule en la vejiga. La orina estancada puede facilitar la proliferación de bacterias y aumentar el riesgo de cistitis.
El papel de la orina en el desarrollo de la cistitis
La orina juega un papel importante en el desarrollo de la cistitis, ya que la acumulación de orina en la vejiga puede favorecer la proliferación de bacterias y aumentar el riesgo de infección. Además, la orina concentrada puede irritar la vejiga y causar inflamación. Es importante mantener una buena hidratación y orinar frecuentemente para ayudar a eliminar las bacterias y mantener la vejiga en buen estado. También se recomienda orinar antes y después de ir a la piscina, así como después de las relaciones sexuales, para reducir el riesgo de cistitis.
Medidas preventivas para la cistitis en las piscinas
Para reducir el riesgo de cistitis al ir a la piscina, se pueden tomar las siguientes medidas preventivas:
- Mantener una buena higiene personal: Lávese las manos regularmente y asegúrese de limpiar adecuadamente la zona genital antes y después de ir a la piscina.
- Usar trajes de baño adecuados: Evite usar trajes de baño muy ajustados o de materiales que no permitan la transpiración, ya que pueden favorecer la proliferación de bacterias. También es importante cambiarse el traje de baño húmedo lo antes posible para evitar la humedad prolongada.
- Orinar frecuentemente: No retenga la orina mientras está en la piscina. Asegúrese de orinar antes y después de ir a la piscina, así como después de las relaciones sexuales.
- Mantener una buena hidratación: Beber suficiente agua ayuda a diluir la orina y facilita su eliminación, lo que puede reducir el riesgo de cistitis.
- Evitar el uso de productos irritantes: No utilice productos de higiene personal que puedan irritar la vejiga, como jabones perfumados, geles de baño o productos para la higiene íntima que puedan alterar el pH vaginal.
¿Cómo reconocer los síntomas de la cistitis?
Los síntomas de la cistitis pueden variar de una persona a otra, pero algunos de los signos más comunes incluyen:
- Dolor o ardor al orinar
- Necesidad frecuente y urgente de orinar, aunque la cantidad de orina sea pequeña
- Sensación de presión o dolor en la parte baja del abdomen
- Orina turbia, maloliente o con sangre
- Fatiga o debilidad
Si experimentamos alguno de estos síntomas, es importante consultar a un médico para obtener un diagnóstico adecuado y comenzar el tratamiento lo antes posible.
Opciones de tratamiento para la cistitis
El tratamiento para la cistitis dependerá de la causa subyacente. En el caso de la cistitis bacteriana, el médico puede recetar antibióticos para eliminar la infección. También se pueden recomendar analgésicos y antiinflamatorios para aliviar el dolor y la inflamación. En caso de cistitis no infecciosa, el tratamiento puede incluir cambios en el estilo de vida, como evitar los irritantes químicos, mantener una buena higiene íntima y beber suficiente agua para mantener la vejiga en buen estado.
Gama Urocran

La gama Urocran incluye productos como Urocran y Urocran Forte, altamente recomendados durante episodios activos de cistitis debido a su potente formulación. Urocran no solo previene la infección, sino que también mejora los síntomas de las infecciones del tracto urinario gracias a su triple acción:
- D-Manosa: Un azúcar natural que ayuda a prevenir la adhesión de bacterias a las paredes del tracto urinario.
- PAC Tipo A (extracto de arándano rojo): Rico en proantocianidinas, impide la adhesión de E. coli y otras bacterias a las paredes del tracto urinario, facilitando su eliminación.
- Mezcla de probióticos: Contiene Lactobacillus rhamnosus, Lactobacillus acidophilus, Lactobacillus lactis y Streptococcus thermophilus, que ayudan a mantener una microbiota saludable y fortalecer el sistema inmunitario.
Estos ingredientes contribuyen al funcionamiento normal del tracto urinario y del sistema excretor e inmunitario, ofreciendo una protección eficaz contra la cistitis recurrente. Urocran Forte ha demostrado en estudios una disminución de los síntomas desde el primer mes de tratamiento en el 96% de los casos y un urocultivo negativo tras 2 meses en el 69.56% de los casos.
Urocran y Urocran Forte son adecuados para ser utilizados en conjunto con tratamientos antibióticos, proporcionando un enfoque integral y efectivo para manejar y prevenir la cistitis. Además, la gama Urocran está diseñada para ser segura para todas las edades, incluyendo niños y adultos, y es compatible con embarazadas y personas con condiciones como la diabetes, haciendo de estos productos una opción versátil y accesible para la prevención y el tratamiento de la cistitis en diversos grupos poblacionales.
Beneficios adicionales de Urocran Forte
- Sin azúcares y con sabor a frambuesa.
- Presentación en sobres liofilizados, lo que facilita su conservación y transporte sin necesidad de refrigeración.
- Apto para celíacos, diabéticos y embarazadas.
- Dosis diaria recomendada: 1 sobre al día, preferiblemente por la noche antes de acostarse y después de orinar.
Urocran® Forte está indicado en:
- Prevención de las Cistitis Recurrentes
- Cistitis Agudas, Cistitis Postcoitales, Prostatitis y Cistitis asociada a Catéteres Urinarios
- Prevención de la Disbiosis Intestinal y/o Vaginal por antibioterapia
Para más detalles sobre Urocran Forte y otros productos de la gama Urocran, puedes visitar el enlace correspondiente.
Mantener buenas prácticas de higiene en las piscinas
Para prevenir la cistitis y otras infecciones en las piscinas, es fundamental mantener buenas prácticas de higiene, tanto por parte de los usuarios como de los responsables de la piscina. Estos son algunos consejos que podemos seguir:
- Ducharnos antes de entrar en la piscina para eliminar las bacterias y otros microorganismos.
- Utilizar trajes de baño adecuados y cambiarse lo antes posible después de salir de la piscina.
- No tragar el agua de la piscina, ya que puede estar contaminada con bacterias y otros microorganismos.
- Los responsables de la piscina deben asegurarse de mantener una correcta limpieza y desinfección del agua y de las instalaciones, así como controlar regularmente los niveles de cloro y pH del agua.
Acudir al médico en caso de cistitis
Si sospechamos que tenemos cistitis, es importante acudir al médico para obtener un diagnóstico adecuado y comenzar el tratamiento lo antes posible. La cistitis no tratada puede provocar complicaciones graves, como infecciones en los riñones o sepsis. Además, si experimentamos los síntomas de la cistitis de forma recurrente, es fundamental informar al médico para que pueda investigar posibles causas subyacentes y recomendar medidas preventivas adecuadas.
¿Qué es y para qué sirve la próstata?
¿Qué es y para qué sirve la próstata?
La próstata es una glándula del sistema reproductor masculino que produce y almacena líquido prostático, un componente del semen. Se encuentra ubicada debajo de la vejiga y rodea la uretra, el conducto que transporta la orina y el semen fuera del cuerpo.
A pesar de ser una parte integral de la reproducción masculina, muchas personas no conocen la función y la importancia de la próstata. En este artículo, exploraremos la anatomía de la próstata, sus funciones, las afecciones más comunes asociadas a ella, factores relacionados con el estilo de vida y la salud en hombres y consejos para mantener una próstata saludable.
Anatomía de la próstata
La próstata es una glándula pequeña, del tamaño de una nuez, y está compuesta principalmente de tejido glandular y muscular. Se encuentra cerca del recto, lo que permite a los médicos examinarla mediante un tacto rectal.
El tejido glandular de la próstata produce el líquido prostático, mientras que el tejido muscular ayuda a expulsar el semen durante la eyaculación. Además, la próstata está rodeada por una cápsula fibrosa que la protege y le proporciona soporte.
Funciones de la próstata
La principal función de la próstata es producir y almacenar el líquido prostático, que se mezcla con los espermatozoides producidos en los testículos y otros fluidos durante la eyaculación para formar el semen. El líquido prostático contiene enzimas, proteínas y minerales que nutren y protegen a los espermatozoides, y también ayuda a neutralizar la acidez de la vagina, lo que facilita la supervivencia de los espermatozoides.
La próstata también contiene músculos que ayudan a expulsar el semen durante la eyaculación. Estos músculos contraen y comprimen los conductos eyaculatorios, lo que permite que el semen sea expulsado con fuerza a través de la uretra.
Condiciones comunes de la próstata
La próstata puede verse afectada por varias condiciones y enfermedades. Algunas de las condiciones prostáticas más comunes incluyen:
Hiperplasia prostática benigna (HPB)
La HPB es el agrandamiento no canceroso de la próstata. Es una condición común en hombres mayores y puede causar síntomas como dificultad para orinar, chorro de orina débil y aumento en la frecuencia de las micciones.
Prostatitis
La prostatitis es la inflamación de la próstata, que puede ser causada por una infección bacteriana o por factores no infecciosos como el estrés y las lesiones. Los síntomas de la prostatitis pueden incluir dolor en la zona pélvica, dificultad para orinar y fiebre.
Cáncer de próstata
El cáncer de próstata es un tipo de cáncer que se origina en las células glandulares de la próstata. Es uno de los cánceres más comunes en hombres y, si se detecta temprano, tiene altas tasas de supervivencia.
Salud de la próstata y factores relacionados con el estilo de vida
El estilo de vida y los factores dietéticos pueden influir en la salud de la próstata. Algunos cambios en el estilo de vida que pueden mejorar la salud prostática incluyen:
Dieta
Una alimentación rica en frutas, verduras, granos enteros y grasas saludables puede ayudar a mantener una próstata saludable. Por otro lado, una dieta alta en grasas saturadas, azúcares y carnes rojas puede aumentar el riesgo de problemas de próstata.
Ejercicio
El ejercicio regular puede ayudar a mantener un peso saludable, mejorar la circulación sanguínea y reducir el estrés, lo que puede beneficiar la salud de la próstata.
Evitar el tabaco y el alcohol
Fumar y el consumo excesivo de alcohol pueden aumentar el riesgo de problemas de próstata, incluido el cáncer de próstata.
Cáncer de próstata y detección temprana
La detección temprana del cáncer de próstata es fundamental para un tratamiento exitoso. Las pruebas de detección incluyen el examen de antígeno prostático específico (PSA) en sangre y el tacto rectal. Estas pruebas pueden ayudar a identificar el cáncer de próstata en sus etapas iniciales, cuando es más tratable.
Es importante hablar con su médico acerca de las pruebas de detección y cuándo comenzar a realizárselas, ya que las recomendaciones pueden variar según la edad, los antecedentes familiares y otros factores de riesgo.
Salud de la próstata en hombres envejecidos
A medida que los hombres envejecen, es más probable que experimenten problemas de próstata. Algunos cambios relacionados con la edad que pueden afectar la salud de la próstata incluyen:
Cambios en el tamaño y la forma de la próstata
Con la edad, la próstata puede agrandarse y cambiar de forma, lo que puede causar síntomas como dificultad para orinar y aumento en la frecuencia de las micciones.
Cambios hormonales
Los niveles de hormonas, como la testosterona y el estrógeno, pueden cambiar con la edad y afectar la salud de la próstata.
Debilitamiento de los músculos del suelo pélvico
Los músculos del suelo pélvico pueden debilitarse con la edad, lo que puede afectar la función sexual y la continencia urinaria.
Opciones de tratamiento para condiciones de la próstata
El tratamiento de las condiciones de la próstata puede variar según la causa y la gravedad de los síntomas. Algunas opciones de tratamiento incluyen:
Medicamentos
Los medicamentos, como los alfabloqueantes y los inhibidores de la 5-alfa reductasa, pueden ser efectivos para tratar síntomas de la HPB y la prostatitis.
Cirugía
En casos más graves de HPB o cáncer de próstata, puede ser necesario realizar una cirugía para extirpar parte o toda la próstata.
Radioterapia y quimioterapia
Estos tratamientos pueden ser utilizados para tratar el cáncer de próstata en etapas más avanzadas.
Consejos para mantener la salud de la próstata
Para mantener una próstata saludable, considere las siguientes recomendaciones:
- Mantener una dieta equilibrada y rica en frutas, verduras y cereales.
- Hacer ejercicio regularmente.
- Evitar el consumo de tabaco y limitar el consumo de alcohol.
- Hablar con el médico acerca de las pruebas de detección del cáncer de próstata y cuándo comenzar a realizarlas.
- Consultar al médico si experimentamos síntomas de problemas de próstata, como dificultad para orinar o dolor en la zona pélvica.
Tratamiento de las ITU (Las infecciones del tracto urinario o ITU's 2 a parte )
Tratamiento de las ITU (Las infecciones del tracto urinario o ITU's 2 a parte )
Tal y como se ha explicado anteriormente, no todas las ITU conllevan un tratamiento farmacológico asociado, tanto es así que, en las ITU no complicadas y asintomáticas, son ya de sobra conocidas ciertas medidas no farmacológicas, que, en muchos casos, son base de una óptima educación sanitaria relacionada con la profilaxis de ITU-R y de ITU postcoital.
Estas rutinas se asientan en prácticas tales como lavarse antes y después del coito, beber abundante agua, orinar tras la relación sexual, evitar el estreñimiento, limpiarse la vagina de adelante a atrás después de orinar, rehuir del uso de tampones o utilizar ropa interior de algodón(22). (34)
Sin embargo, en el caso de las ITU e ITUr no complicadas sintomáticas, y más aún si nos referimos a las ITU complicadas (las cuales conllevan un tratamiento más agresivo, duradero y específico que no vamos a examinar en el presente estudio), es necesario realizar pruebas diagnósticas específicas, como el urocultivo, y establecer una pauta farmacológica adecuada al diagnóstico obtenido.
Al contrario de lo que pasa con la etiología de las ITU, el desarrollo de resistencias de los uropatógenos a los antimicrobianos es constante y diverso, por ello, para poder ajustar una pauta de tratamiento adecuada y conseguir controlar la sintomatología, erradicar la bacteria del tracto urinario y evitar la reincidencia, es indispensable conocer cuál es el agente causante de la ITU y sus tendencias estadísticas de sensibilidad esperada a los antimicrobianos.
La elección de uno u otro antibiótico, como tratamiento empírico de la ITU e ITUr no complicada sintomática, debe estar basada en los patrones de sensibilidad del área, la eficacia, tolerabilidad y efectos adversos, así como del coste y la disponibilidad(21) (35.
Así, es de especial importancia el conocimiento de los mecanismos y las tasas de resistencia en E. coli, responsable de una amplia mayoría de ITU y de ITU-R.
Diversos estudios(23) (36) han demostrado que, en España, existen altos porcentajes de resistencia de
- coli a diversos antibióticos.
Tanto la Organización Mundial de la Salud (OMS) como la Agencia Española del Medicamento y Productos Sanitarios (AEMPS), de la mano del Ministerio de Sanidad, Servicios Sociales e Igualdad, llevan tiempo alertando sobre la necesidad urgente de cambiar la forma de prescribir y utilizar los antibióticos, modificando los comportamientos actuales, ya que, en caso contrario, la resistencia a los antibióticos seguirá representando una grave amenaza.
Tanto es así que, dichas instituciones, están llevando a cabo un “plan estratégico y de acción para reducir el riesgo de selección y diseminación de la resistencia a los antibióticos”(24), (37) con el que pretenden que la resistencia antimicrobiana y sus consecuencias no se conviertan en importante causa de muerte de los próximos años.
Este importante incremento de resistencias a antb por parte de los gérmenes habituales productores de ITU e ITU-R, ha llevado a que numerosos investigadores apuesten por la búsqueda e implantación de nuevos ttos y, así, disminuir o, incluso, evitar la aparición de ITU e ITU-R, aumentando la calidad de vida de las personas que frecuentemente sufren estas infecciones, reduciendo el elevado gasto sanitario que suponen y, al mismo tiempo, menguando los riesgos de aparición de resistencias antibiótica de los gérmenes que las provocan.
En las pacientes jóvenes (en las cuales las ITU suelen estar relacionadas con la actividad sexual), en pacientes menopáusicas sin patología uroginecológica de riesgo (en las cuales las infecciones se relacionan con un déficit de estrógenos a nivel vaginal), en las mujeres con patología ginecológica no tributaria de tratamiento quirúrgico (por ejemplo, contraindicación médica) y en los casos en los que persistan las recurrencias, se considerará una de las siguientes estrategias terapéuticas:
- Profilaxis antibiótica postcoital
- Profilaxis antibiótica continua
- Aplicación de estrógenos tópicos
- Vacunas
- Ingesta de un complemento alimenticio con D-manosa, probióticos y arándano rojo americano.
Ingesta de un complemento alimenticio con D-manosa, probióticos y arándano rojo americano:
D-MANOSA
La D-Manosa es un azúcar simple, sin ningún papel metabólico importante, de agradable sabor, estructuralmente relacionado con la glucosa. Se produce de manera natural y en cantidades relativamente pequeñas en alimentos tales como melocotones, manzanas, naranjas y bayas como arándanos y arándanos agrios.
Después de su ingesta, la D-Manosa es absorbida casi inmediatamente en la parte superior del tracto gastrointestinal, por lo que no se convierte en glucógeno en el hígado, sino que entra prácticamente inalterada en el torrente sanguíneo.
En el período de una hora aproximadamente, el 90 % de la manosa que se ha ingerido se puede encontrar en la sangre. No tiene ningún efecto en el intestino ni en el metabolismo de la glucosa, por lo que puede ser utilizada por los diabéticos con total seguridad. La D-Manosa circula en gran medida sin alteraciones por la sangre y es rápidamente excretada por los riñones en la orina.
Existen numerosos tipos de Fimbrias, destacando, en las ITUs e ITUs de repetición (ITUr), tanto la Fimbria tipo I (presentes en la mayoría de las cepas de E.Coli, formadas por un complejo aminoácido-azúcar, una glicoproteína llamada lectina, sensibles a la manosa y capaces de hacer que el E.Coli se una a residuos manósidos presentes en el tejido uroepiterial del huésped), como también las Fimbrias tipo P (caracterizados por su resistencia a la manosa, por estar presentes en la mayoría de las cepas de E.Coli que producen pielonefritis aguda y por habilitar al E. Coli para reconocer receptores glicolípidos renales)(17). (31)
ARÁNDANO ROJO AMERICANO (PAC TIPO A)
Numerosos estudios han demostrado que la toma de arándano rojo americano (obtenido de la planta Vaccinium macrocarpon) puede ayudar a prevenir las ITUr. El componente activo del arándano rojo americano, las proantocianidinas (PACs) de tipo A, ejerce una acción sobre las otras fimbrias que también confieren a E. coli su potencial patógeno: las Fimbrias tipo P (manosa resistente).
LA ACCIÓN SINÉRGICA DE D-MANOSA Y LAS PAC TIPO A DEL ARÁNDANO ROJO EVITA LA ADHESIÓN DE UROPATÓGENOS AL UROTELIO. BLOQUEAN LAS “FIMBRIAS TIPO I” Y “FIMBRIAS P”: FACTORES DE VIRULENCIA NECESARIOS EN LAS ITUs.

Probióticos
La aplicación de microorganismos probióticos en urología no es nueva, ya que data de la primera mitad del siglo XX; sin embargo, en las últimas dos décadas, es cuando han cobrado especial interés en la prevención de ITUr.
El biofilm bacteriano que cubre las células epiteliales del tracto genital en una mujer sana contiene elevadas poblaciones de Lactobacillus y cuando existe deficiencia de ellos (por fluctuaciones hormonales fisiológicas, principalmente estrógenos, tratamiento antimicrobiano, espermicidas, etc.) la barrera natural contra los potenciales microorganismos patógenos se altera, aumentando el riesgo de colonización por uropatógenos.
Las especies que están presentes en la microbiota vaginal varían de una mujer premenopáusica a otra postmenopáusica. La microbiota de una mujer sana premenopáusica está dominada generalmente por especies de Lactobacillus, siendo las más comunes L. iners, L. crispatus, L. gasseri y L. jenesenni, seguidos por L. acidophilus, L. fermentum, L. plantarum, L. brevis, L. casei, L. vaginalis, L. delbrueckii, L. salivarius, L. reuteri y L. rhamnosus.
El papel defensivo de los probióticos se atribuye a la capacidad de restauración de la microbiota intestinal alterada que accede al aparato urogenital por vía “FECAL-PERINEAL-URETRAL”1 minimizando el tránsito de UPEC, reduciendo el reservorio GI y vaginal.
Los probióticos contribuyen a la restauración de la microbiota vaginal normal, previniendo las ITUs.
El papel defensivo de los Lactobacillus se atribuye a su simbiosis con patógenos, a la capacidad de producir sustancias antimicrobianas (como el peróxido de hidrógeno, que inhibe el crecimiento del patógeno), a la producción de bacteriocinas (que inhiben la adherencia bacteriana) y su capacidad para sobrealimentar macrófagos, leucocitos, citoquinas y otras defensas del huésped 1,3
Ayudan, por tanto a la recuperación de la concentración vaginal de Lactobacillus, a normalizar la producción de peróxido de hidrógeno, bacteriocinas, ácido láctico y pH vaginal, y restablecer la “barrera vaginal”.
Los estudios de actividad antimicrobiana realizados con los Lactobacillus de las fórmulas de Urocran® y Urocran® Forte, demostraron inhibición de la adhesión de uropatógenos, entre ellos Escherichia coli.
Los Lactobacillus puede inducir un estrés sobre la membrana externa de Escherichia coli, afectando adversamente a la estructura de las fimbrias. Pueden disminuir el pH intestinal favoreciendo el crecimiento de organismos beneficiosos y aumentar la resistencia a la colonización, al competir con patógenos que, igual que los propios probióticos, intentan unirse a los sitios de adhesión en la superficie del epitelio.
De esta forma, en el caso de mujeres con cistitis aguda bacteriana recurrente no complicada, resulta claramente beneficioso la toma de alimentos y/o complementos alimenticios con probióticos(22). (34)
Justificación
Las infecciones del tracto urinario, y más concretamente de las vías bajas no complicadas (cistitis), representan el segundo proceso infeccioso de mayor incidencia en la población española actual y suponen un gran gasto anual en los servicios sanitarios. A pesar de ser consideradas como infecciones de poca gravedad, su alta morbilidad, al presentar un importante efecto nocivo en la calidad de vida de las mujeres, las ha posicionado como las causantes de un significativo porcentaje de bajas laborales del colectivo femenino.
El uso continuado, y en ocasiones indiscriminado, de antibióticos como tratamiento de esta patología y sus recidivas, generan importantes alteraciones en el organismo de las mujeres que las sufren y son causa de un alto porcentaje de complicaciones al haberse generado, así, importantes resistencias de los gérmenes a los antimicrobianos.
Gracias a los importantes avances relacionados con el tratamiento preventivo de las cistitis bacterianas recurrentes, en la actualidad, no es difícil encontrar otras alternativas terapéuticas, como son las autovacunas orales, el reemplazo estrogénico en mujeres postmenopáusicas o complementos alimenticios con probióticos, reservando, así, el tratamiento antibiótico tradicional para casos complicados y/o excepcionales.
Urocran® y Urocran® Forte es un complemento alimenticio que combina D-manosa, PAC Tipo A de arándano rojo americano y una mezcla de probióticos.
Son productos coadyuvantes, recomendados para la cistitis urinaria y prostatitis.
Las infecciones del tracto urinario o ITU's (1a parte)
Las infecciones del tracto urinario o ITU's
Introducción ITU (infecciones del tracto urinario)
La infección del tracto urinario (ITU) es la “colonización y multiplicación microbiana, habitualmente bacteriana, que puede presentarse en cualquier parte del tracto urinario ya sea con presencia de síntomas urinarios o no”.
Supone el 1,2% de todas las consultas médicas en mujeres y del 0,6% en varones. La cistitis aguda es la forma de presentación más habitual de la ITU no complicada. La prevalencia de la cistitis aguda es muy elevada, oscilando entre el 50 y el 60% a lo largo de la vida de las mujeres adultas, siendo mayor la incidencia en edades con mayor actividad sexual (entre los 18 y 39 años).
Las infecciones del tracto urinario (ITU) son el segundo motivo más frecuente de atención médica, la enfermedad infecciosa más prevalente después de las infecciones respiratorias y la carga económica más importante para los sistemas sanitarios. Se calcula que más de la mitad de las mujeres necesitarán tratamiento médico por una cistitis aguda. Además, a veces se producen infecciones urinarias recurrentes que afectan significativamente a la calidad de los pacientes y no siempre son fáciles de manejar. Por otra parte, el uso extensivo de antibióticos en estas afecciones ha provocado la aparición de resistencias a los antibióticos. La aparición de patógenos multirresistentes es un problema de máxima relevancia en la actualidad, con repercusiones tanto a nivel comunitario como hospitalario.
Para justificar la relevancia del problema conviene mencionar las siguientes cifras:
- Las infecciones urinarias suponen entre el 1% y el 5% de las consultas en Atención Primaria.
- Las infecciones urinarias representan el 3,2% de las consultas en Urgencias.
- Las infecciones urinarias suponen el 15% de los antibióticos prescritos en la comunidad.
- El cuadro clínico más frecuente son cistitis agudas con una incidencia estimada de 0,5 episodios por persona/año.
En ocasiones, la infección afecta el tracto urinario superior, estimándose una prevalencia de pielonefritis aguda de 30-40 casos por 100.000 habitantes.
- En ancianos institucionalizados la prevalencia de infecciones es mucho más alta, estimándose que existen infecciones en más del 50% de las mujeres y el 40 % de los hombres.
El uso continuado, y en ocasiones indiscriminado, de antibióticos como tratamiento de esta patología y sus recidivas, las resistencias que con ello se generan y el impacto de esta patología en el día a día de las mujeres que las sufren han suscitado la búsqueda de terapias alternativas para su tratamiento.
Más del 95 % de las ITU están causadas por una única especie bacteriana. E. coli causa entre el 75-95 % de los episodios de cistitis aguda no complicada. Staphylococcus saprophyticus, Proteus mirabilis, Klebsiella pneumoniae, Streptococcus agalactiae y enterococos son responsables de la gran mayoría de los episodios restantes. Los uropatógenos en la gran mayoría de las veces vienen de la propia microbiota intestinal.
Se considera que las ITU son recurrentes cuando se producen tres o más episodios de infección urinaria al año o al menos dos en seis meses. En el caso de menos de tres infecciones al año debe realizarse el tratamiento de los episodios individuales. Se estima que el 15 % de las mujeres padecen al menos un episodio de ITU al año y, de ellas, más del 25 % tienen una recurrencia anual.
Aunque las ITU recurrentes (ITUr) incluyen tanto la infección del tracto inferior (cistitis) como la del tracto superior (pielonefritis), la pielonefritis repetida debe hacer pensar en una etiología complicada. Se calcula que más de la mitad de las mujeres padecerán ITU a lo largo de su vida, y que el 20 % de las mujeres que padecen una ITU tendrán al menos un nuevo episodio. Del total de pacientes con más de una infección urinaria, el 30 % cumplirá los criterios de infecciones urinarias recurrentes, generalmente episodios infecciosos persistentes. En general, se estima que el 2,4 % de las mujeres tendrán infecciones urinarias recurrentes.
Clasificación de las ITUs
La clasificación de las ITUs está basada en su localización, evolución, frecuencia, así como también, en factores que pueden complicarla, en el agente causal y en la existencia o no de sintomatología:
- Según su localización anatómica:
- Infección del tracto urinario inferior o de vías urinarias bajas:
- Uretritis
- Cistitis
- Infección del tracto urinario superior o de vías urinarias altas:
- Pielonefritis
- Absceso renal
- Infección del tracto urinario inferior o de vías urinarias bajas:
- Según su evolución y/o frecuencia:
- Aguda: asentamiento rápido.
- Crónica o Recurrente: Cuando se dan tres episodios de ITU en doce meses o dos en sólo seis meses y que pueden ser causa de una recidiva (debidas a la persistencia de la cepa original en el foco de la infección) o de una reinfección (nueva ITU causada por cepas diferentes).
- Según los factores que pueden complicarla
- No complicada: Esencialmente son las ITUs del tracto inferior (cistitis/uretritis). Se engloban en este grupo las ITUs con mínimo riesgo de invasión tisular y con previsión de respuesta a un tratamiento estándar corto (3 días). Ocurren en mujeres sanas, no embarazadas, y que refieren clínica de cistitis de menos de una semana de evolución. Es, en este grupo, en el que se situaría la cistitis aguda y/o
- Complicada: En pacientes con factores de riesgo para la infección ya sea por anomalías del tracto urinario, inmunodeficiencias, por patologías sistémicas, como la diabetes, o por presencia de dispositivos en el aparato urinario como sondas o catéteres.
- Según el agente etiológico:
- Bacterianas: En la mayor parte de los casos, las ITUs son causadas por una
- Micóticas: Un pequeño grupo de ITUs son producidas por
- Víricas: Causadas por citomegalovirus o
- Parásitas: Aunque se han descrito pocos casos, existen datos de ITUs causadas por parásitos.
- Según la presencia o ausencia de sintomatología:
- Sintomática: Aquella en la que, además de urocultivo positivo con más de 105 unidades formadoras de colonias (UFC) por mililitro de orina, (en los casos de muestras de orina tomadas mediante micción espontánea, recientes y recogidas al vuelo) o 102 UFC/ml de orina (en los casos de muestras de orina recogidas a través de catéter uretral) o cualquier número de UFC/ml de orina (en los casos de muestras de orina recogidas a través de nefrostomía), aparece síndrome miccional (disuria, tenesmo y polaquiuria), pudiendo acompañarse de piuria, hematuria, fiebre y sintomatología Es necesario tratamiento.
- Asintomática: También denominada bacteriuria asintomática. Se caracteriza por estar ausente de síntomas clínicos. Para su diagnóstico son necesarias dos muestras consecutivas de orina con recuento superior a 105 UFC/ml (si se trata de orina recién emitida y recogida al vuelo tras micción espontánea), 102 UFC/ml de orina (en una sola muestra y recogida a través de catéter uretral) o cualquier número de UFC/ml (en una sola muestra de orina si ha sido recogida a través de nefrostomía). Es considerado un proceso benigno, que no requiere tratamiento, excepto en mujeres embarazadas, niños malnutridos, pacientes inmunodeprimidos, con trasplante renal o aquellos que vayan a ser sometidos a procedimientos invasivos de índole urológico.
Figura 1: Concepto de ITU complicada y no complicada

Figura 2: Clasificación de ITU complicada y no complicada.

Tabla 1: Agentes etiológicos de ITU.

En caso de infecciones de repetición, es necesario diferenciar entre recaída y reinfección:
- Recidiva o recaída. El cuadro clínico aparece generalmente en las dos semanas siguientes. Se relaciona con una falta de erradicación del microorganismo causal debido a su resistencia a los antibióticos o a la presencia de reservorios crónicos donde los antibióticos y el propio sistema inmune del paciente tienen dificultad para llegar de forma efectiva.
- Reinfección. El cuadro clínico suele aparecer pasadas, al menos, dos semanas. En este caso, suele ser una nueva infección. En general, las reinfecciones se originan a partir de gérmenes de la zona perianal que colonizan el introito vaginal y luego ascienden por vía uretral hasta llegar a la vejiga.
Epidemiología
Las infecciones del tracto urinario representan el segundo proceso infeccioso de mayor incidencia, siendo una de las infecciones bacterianas más frecuentes en atención primaria. Las cistitis representan el 90 % de las ITU en la mujer. La infección urinaria es también muy prevalente en las mujeres mayores, y es la infección bacteriana más frecuente después de la neumonía y de las infecciones de partes blandas.
La cistitis aguda se presenta fundamentalmente en mujeres sin enfermedades de base y sin anomalías funcionales o estructurales. Entre el 50 y el 60 % de las mujeres premenopáusicas tendrán al menos un episodio de ITU en su vida, y el 90 % de las veces será una cistitis.
En mujeres jóvenes, el pico de incidencia de infecciones no complicadas del tracto urinario bajo se observa entre los 16 y los 30 años, coincidiendo con el inicio de la actividad sexual. En la actualidad se observa un incremento en la frecuencia de las infecciones entre los 40 y los 50 años, coincidiendo con un cambio de pareja y relacionado con un nuevo incremento en la actividad sexual.
Es difícil determinar en nuestro país la incidencia de la ITU adquirida en la comunidad. Según los resultados del Jurado Ciudadano en Infecciones del Tracto Urinario realizado el año 2006, en el que participaron 6.545 mujeres, la incidencia de cistitis en las mujeres participantes fue del 37 %. De estas, el 32 % había padecido más de dos episodios de ITU a lo largo de su vida.
Todavía resulta más difícil estimar el número de infecciones urinarias en mujeres posmenopáusicas. Se calcula que a los 70 años un 15 % de mujeres presenta bacteriuria asintomática, cifra que aumenta al 30-40 % en ancianas hospitalizadas o ingresadas en instituciones geriátricas y prácticamente al 100 % en portadoras de sonda urinaria permanente. A pesar de la elevada prevalencia de bacteriuria en las mujeres posmenopáusicas, los factores que predisponen a la infección urinaria sintomática han sido poco explorados si lo comparamos con los identificados en las mujeres premenopáusicas, pero factores como el cistocele, el prolapso uterino, la presencia de residuo postmiccional y la incontinencia urinaria se asocian fuertemente con la presencia de IUR. Según una encuesta realizada a ginecólogos españoles, alrededor del 25 % de las mujeres menopáusicas con una ITU presenta recurrencias.
El riesgo de recurrencia en los seis meses siguientes es mayor en las infecciones por Escherichia coli (16). Un estudio realizado en mujeres de entre 17 y 82 años de edad con cistitis por E. coli mostró que el 44 % tuvo al menos una recurrencia durante el año siguiente.
Patogenia
La orina y las vías urinarias, en condiciones normales, son estériles y solo la uretra distal está colonizada por microbiota cutánea y vaginal: corynebacterias, estreptococos, estafilococos, lactobacilos, etc.; en ocasiones, y de forma transitoria, pueden albergar Escherichia coli u otros bacilos gramnegativos. Previamente a un episodio de infección urinaria (IU) se produce una colonización vaginal y periuretral persistente a partir de microorganismos que provienen del colon. Desde estas localizaciones, un pequeño número de bacterias ascienden hasta la vejiga. En circunstancias normales estas bacterias son eliminadas por el flujo y las propiedades antibacterianas de la orina.
Si dichas bacterias no son eliminadas, se inicia una colonización (adhesión del microorganismo al uroepitelio, su reproducción y eliminación por la orina) o bien una infección (implica lesión del epitelio vesical), dependiendo del equilibrio entre la virulencia de la bacteria, el tamaño del inóculo, los mecanismos defensivos locales y la presencia o no de alteraciones anatómicas o funcionales del tracto urinario (en esta circunstancia se considerará como ITU complicada).
Si no se produce una lesión inflamatoria de la mucosa vesical, la colonización se considera asintomática, produciéndose una bacteriuria asintomática. Cuando el microorganismo adherido al epitelio produce un daño tisular, que se traduce en la aparición de sintomatología clínica de tipo inflamatorio-dolorosa, se genera la cistitis (infección sintomática).
Así pues, la mayoría de los episodios de infección urinaria son producidos por microorganismos provenientes del colon, mientras que una minoría posee una etiología exógena y son producidos por microorganismos ambientales que con frecuencia se han introducido en las vías urinarias durante su manipulación.
FACTORES PREDISPONENTES DE INFECCIÓN URINARIA
Los factores de riesgo asociados a la infección del tracto urinario son cambiantes y dependen fundamentalmente de la edad, de los hábitos sexuales y de las condiciones fisiológicas y anatómicas del tracto urinario (tabla 2). En mujeres jóvenes el principal factor de riesgo es el coito; según la frecuencia de su práctica, se dispara desde 0 (sin coitos en 7 días) a 2,6 (3 coitos en 7 días) y a 9 veces (7 coitos en 7 días)(7) (19). En mujeres >70 años ingresadas en instituciones sanitarias, el principal factor de riesgo es el sondaje vesical y el estado funcional de su aparato urinario. A medida que este último se deteriora, el riesgo de padecer una IU aumenta, con independencia de la presencia o ausencia de sonda vesical.
| TABLA 2. Factores de riesgo asociados a la infección del tracto urinario, identificados en los distintos grupos de edad | ||
| 15-50 años | 50-70 años | > 70 años |
| Coito | Pérdida de estrógenos | Cateterización |
| Diafragma/espermicida | Cirugía urogenital | Incontinencia |
| Espermicida | Incontinencia | Cirugía urogenital |
| Antibioterapia previa | Cistocele | Estado mental alterado |
| Infecciónes urinaria previas | Residuo posmiccional | Antimicrobianos |
| Infección urinaria materna | Status no secretor (?) | Alteración de la microbiota vaginal |
| Infección urinaria en infancia | Infección urinaria previa | |
| Status no secretor (?) | Alteración de la microbiota vaginal | |
| Alteración flora vaginal | ||
Son varias las vías de diseminación que pueden favorecer que esto ocurra:
- Vía ascendente: En el 80-90 % de los casos, la colonización comienza en el vestíbulo vaginal y, a través de la uretra, se dirige de forma ascendente hacia vejiga, uréteres y riñones.
- Vía hematógena: mediante la que los gérmenes se propagan, a través de la sangre, hacia otras zonas del
- Vía iatrogénica: Suele darse en pacientes institucionalizados, ya que la transmisión de los gérmenes se produce a través de las manos del personal sanitario o equipos contaminados.
- Vía linfática: No es frecuente, pero sí se describen casos de problemas linfáticos intestinales, que pueden enviar bacterias al aparato

Tal y como muestran los estudios y bibliografía consultada, el tipo más frecuente de ITU en la mujer en España es la cistitis bacteriana no complicada recurrente y, en el 95 % de los casos, monomicrobiana (causada por un solo microorganismo), ya que más del 20 % de las mujeres que sufren un primer episodio de ITU, padecen recurrencias posteriores.
En estas, determinados uropatógenos, además de valerse de las vías de diseminación para provocar la IU, consiguen colonizar el tracto urinario haciendo uso de sus propios factores de virulencia, logrando adherirse a receptores específicos localizados en la membrana de las células del epitelio urinario.
De manera que, son, la destreza del uropatógeno para hacer empleo de este mecanismo de colonización y la situación en la que se encuentra el mecanismo de defensa del huésped, los que, en gran parte, determinarán la probabilidad de que se genere y prolifere la infección o no, así como de su gravedad.
Así, cuanto más comprometido se encuentra el sistema inmune del paciente, menor es la necesidad de virulencia de la bacteria para producir infección y, dicho requisito, deberá aumentar cuando el mecanismo de defensa natural del sujeto se encuentre sin déficits que lo desprotejan. En atención a lo anterior, a modo de ejemplo y tal y como demuestran los estudios in vitro de microorganismos aislados, las bacterias de pacientes con una IU complicada no suelen expresar necesidad de factores de virulencia, pues, su sistema inmune se encuentra alterado ya sea por una situación circunstancial (como el embarazo) o ya sea por una coyuntura patológica (como la diabetes o la inmunodepresión).
Por ende, y en lo que se refiere a lo mencionado anteriormente, los uropatógenos más comunes en la ITU no complicada y de repetición, son, frecuentemente, aquellos que, además de valerse de las vías de colonización y diseminación convencionales (ya mencionadas), poseen diversos factores de virulencia, como son, entre otros, los flagelos o las fimbrias, que les permiten aumentar su grado de patogenicidad y, así, producir la IU, ganando la batalla a los mecanismos de defensa del huésped.
En la Tabla 6 (tabla 3) se observan las especies bacterianas aisladas con mayor frecuencia en urocultivos de pacientes con infección urinaria extrahospitalaria. Los datos proceden de dos estudios españoles llevados a cabo en diferentes Comunidades Autónomas, de un estudio europeo y de un estudio internacional realizado en mujeres españolas con ITU no complicada.
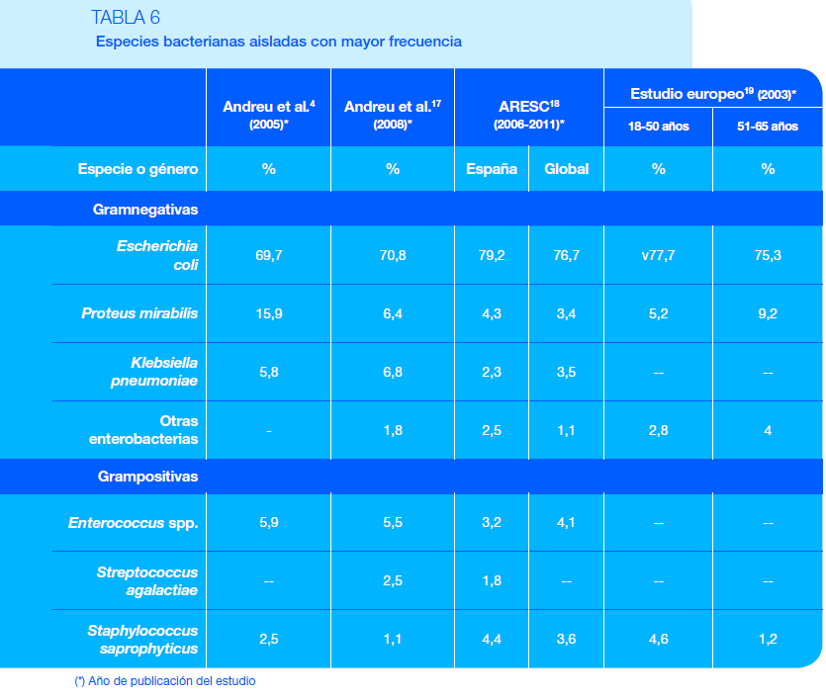
En las mujeres jóvenes sin factores de riesgo, las cistitis agudas están producidas casi exclusivamente por Escherichia coli (70-80 % de los casos), seguidas por Proteus mirabilis y Klebsiella pneumoniae. En las mujeres jóvenes sexualmente activas, Staphylococcus saprophyticus también es común a esta edad, con una incidencia del 7 % en el estudio ARESC, mientras que en mujeres de más 50 años solamente causa un 0,5 % de las ITU bajas.
Ya hemos comentado, que no todas las cepas de E. Coli poseen la misma capacidad para infectar el aparato urinario y solamente las cepas con determinado grado de virulencia son capaces de producir una infección en pacientes con el aparato urinario intacto.
Figura 4: Estructura del uropatógeno E.coli
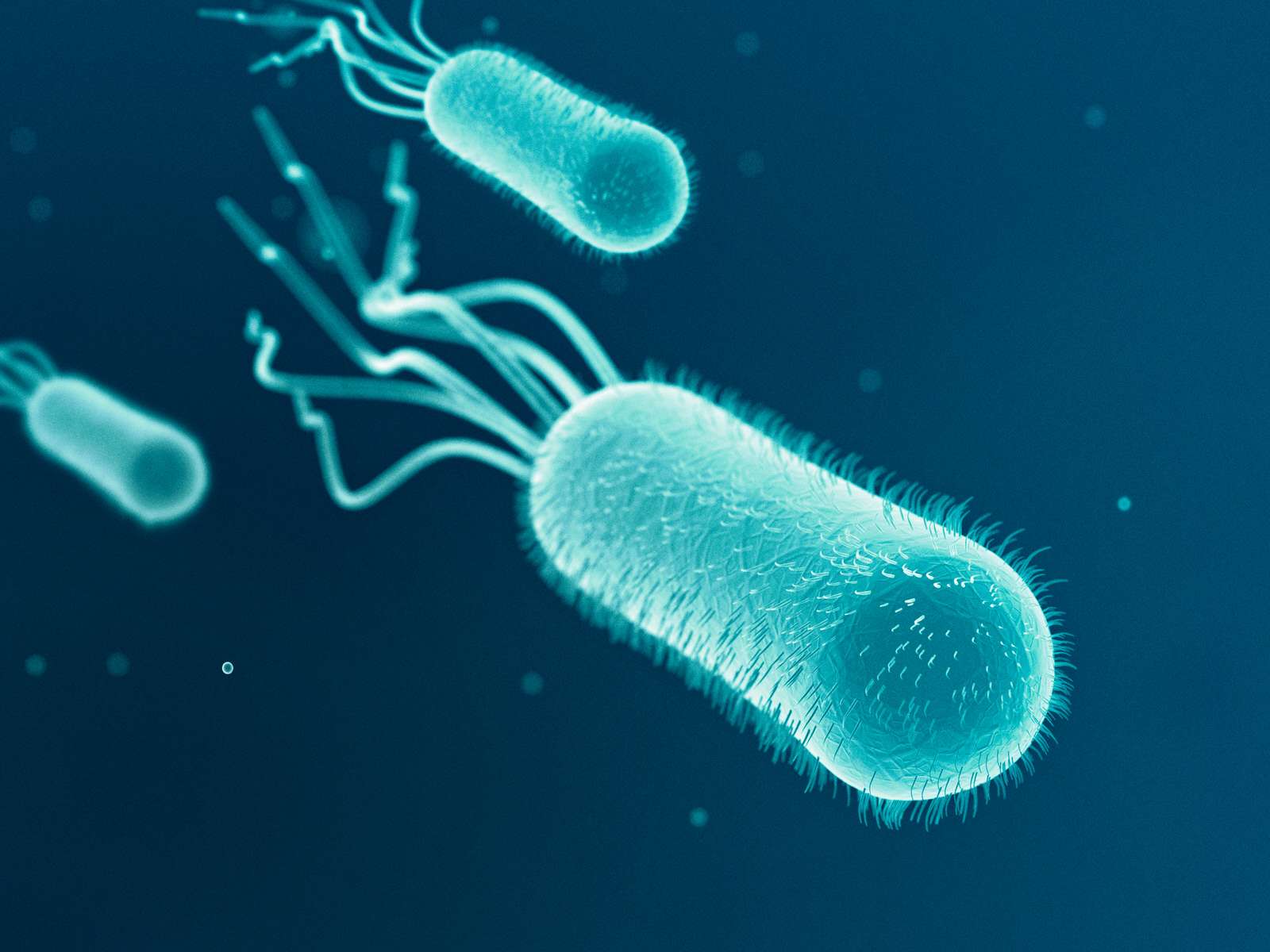
Así, entre los principales factores de virulencia de la E. coli, destacan.
- La presencia de adhesinas que permiten su adhesión al
- La capacidad de estructurarse en biopelículas (biofilm).
- La liberación de toxinas (hemolisinas, factor citotóxico necrotizante).
Habitualmente, el procedimiento de adhesión de los uropatógenos a la célula del huésped suele estar basado en la capacidad que poseen de pegarse a proteínas ya preexistentes en el tracto urinario, pero los factores de virulencia del E. Coli permiten que esta utilice un mecanismo diferente, ya que manufactura e inyecta su propio receptor en la célula huésped para adherirse a ella. En concreto, es la presencia de adhesinas especiales, la que le concede a la bacteria E. Coli una capacidad extra a la hora de adherirse y colonizar el tracto urinario, provocando, de esta forma, la interacción con las células epiteliales de la mujer a través de precisos factores de adherencia bacteriana: los pili o fimbrias.
Las fimbrias: Son estructuras en forma de pelo que se encuentran en la superficie de la bacteria. Son utilizados por la bacteria E.Coli para moverse y para transferir material genético a las células del urotelio y así adherirse fuertemente a estas. Existen numerosos tipos de Fimbrias, destacando, en las ITUs e ITUs de repetición (ITUs-R), tanto la Fimbria tipo I (Fim H) [presentes en la mayoría de cepas de E.Coli, formadas por un complejo aminoácido-azúcar (una glicoproteína llamada lectina), sensibles a la manosa y capaces de hacer que el E.Coli se una a residuos manósidos presentes en el tejido uroepiterial del huésped], como también la Fimbria tipo P [caracterizados por su resistencia a la manosa, por estar presentes en la mayoría de las cepas de E.Coli que producen pielonefritis aguda y por habilitar al E. Coli para reconocer receptores glicolípidos renales](17). (31)
Ver en figura 5(18) y 6(1) del anexo 1, el proceso de adhesión de los Pili tipo I al urotelio sano y sus efectos patógenos.
Otro de los factores de virulencia relacionado expresamente con UPEC es la capacidad de este para estructurarse en biopelículas (biofilm)(4). (Ver figura 4: 5)
El mecanismo de patogenicidad se inicia por la adherencia íntima a las células superficiales de tracto urinario, activando un proceso de adherencia e invasión, el cual permite a la bacteria permanecer intracelularmente para formar comunidades bacterianas intracelulares. La interacción de UPEC con la célula promueve un estado de oxidación intracelular, promoviendo la filamentación de la bacteria y posterior eflujo por la lisis de la célula. La interacción célula-bacteria estimula un proceso de apoptosis y el desprendimiento de las células protectoras del tracto urinario (flujo de salida). El epitelio intermedio del tracto urinario permanece expuesto y UPEC coloniza nuevamente para un nuevo ciclo de infección. Después de la reinfección, UPEC puede permanecer intracelularmente en estado quiescente hasta varios meses.
Figura 5: Mecanismo de patogenicidad de E. Coli

Tal y como explican diversos estudios realizados acerca de la asociación de biopelículas de UPEC con el patrón de susceptibilidad a antibióticos(19), la presencia de esta biopelícula permite, al citado microorganismo, una mayor supervivencia en ambientes hostiles y una mayor resistencia al efecto bactericida del tratamiento antibiótico, lo que dificulta, en gran medida, la erradicación del germen y potencia su replicación. Ver figura 7(20) (32) y 8(20) (32) de anexo 1.
Además de los factores de virulencia del germen, existen otros factores de riesgo asociados a las ITU y, más concretamente, a las ITU-R. Estos factores son cambiantes y dependen, entre otros, de la edad, de los hábitos sexuales y/o de las condiciones fisiológicas y anatómicas del tracto urinario del paciente(12). (33)
En consecuencia, la propia anatomía urinaria femenina, las relaciones sexuales frecuentes, la menopausia, el uso de preservativo, diafragma o DIU como anticonceptivo, la toma reciente de antibióticos, el estreñimiento, los cambios bruscos de temperatura o el hecho de tener antecedentes familiares con ITU de repetición, son factores de riesgo relevantes que aumentan la posibilidad de padecer ITU e ITU de repetición(12) (33) (Ver tabla 4(1))
Tabla 4: Principales factores de riesgo asociados a ITU en mujeres.

Etiología y resistencias antibióticas
Las infecciones urinarias suelen estar producidas por enterobacterias que colonizan el tracto urinario por vía ascendente. De modo general, Escherichia coli (E. coli) es el microorganismo más frecuentemente identificado, en el 70-79% de los cultivos positivos. Otros microorganismos aislados en orden de frecuencia son Klebsiella spp. (2,3%-6,8%), Proteus spp. y Morganella spp. (4,3%-7,4%), Serratia spp., Citrobacter spp., y Enterobacter spp. (2,9%), Enterococcus spp. (3,2%-5,5%) y Pseudomonas aeruginosa (1,4%). En el 95% de los casos se trata de infecciones monomicrobianas. El espectro de agentes etiológicos es similar en las ITU superiores e inferiores sin complicaciones. Sin embargo, existe mayor aislamiento de microorganismos no E. coli en caso de ITU complicadas, en tratamiento antibiótico empírico e ITU de repetición (10, 11).
Un punto fundamental al analizar la etiología de las infecciones urinarias son las resistencias antibióticas. Se trata de un tema de preocupación para los sistemas sanitarios. Las resistencias antibióticas no solo tienen su influencia en las infecciones asociadas a la asistencia sanitaria o a las infecciones nosocomiales, sino que también son de trascendencia en infecciones adquiridas en la comunidad. Datos del European Centre for Disease Prevention and Control (ECDC) muestran importantes aumentos en las resistencias a los principales grupos de antibióticos empleados en el manejo de las infecciones de orina, con valores que llegan a cifras de hasta el 10% para cefalosporinas y por encima del 25% en quinolonas (12). De este modo, la aparición de resistencias va a tener un impacto de modo global, ya que, por un lado, suelen conllevar resistencias a diferentes tipos de microorganismos del mismo tipo, por ejemplo, con producción de enzimas que afectan a bacilos gram negativos, como E. coli, Klebsiella pneumoniae, Enterocater spp. Por otro lado, la aparición de resistencias asocia que exista actividad cruzada que afecte a diferentes tipos de antibióticos o conllevar menor sensibilidad a otros antibióticos. Por ejemplo, mecanismos que confieren resistencias a betalactámicos o aparición de enterobacterias productoras de betalactasas de espectro extendido (BLEE) pueden provocar menor sensibilidad a grupos como quinolonas, aminoglucósidos, tetraciclina o trimetoprim-sulfametoxazol (13). Entre los grupos de antibióticos con bajas tasas de resistencia se encuentra la fosfomicina, con valores en nuestro medio por debajo del 5%. Todo ello conlleva a que debe adaptarse el uso de antibióticos, intentando minimizar el consumo de antibióticos, por ejemplo, en la prevención de las ITU de repetición, recomendando utilizar medidas antibióticas cuando sea posible (1). Entre los factores de riesgo para el aislamiento de bacterias resistentes, incluyendo BLEE, se incluyen:
- Edad superior a 65 años.
- Diabetes mellitus.
- Hospitalización en los meses previos.
- Administración de antibióticos en los meses previos.
- Infecciones urinarias de repetición.
- Estancia hospitalaria prolongada.
- Dispositivos invasivos durante un largo periodo de tiempo (catéter/sondaje urinario, tubo endotraqueal, vía central).
- Anormalidades del tracto urinario.








 Causas comunes de la cistitis
Causas comunes de la cistitis